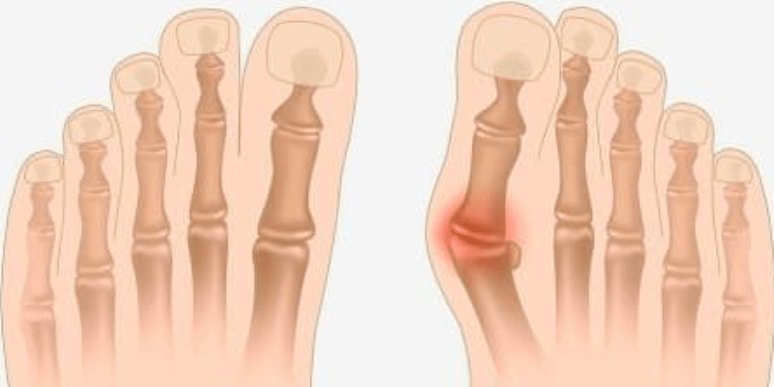
Вальгусная деформация стопы чаще всего диагностируется у женщин. Для развития этого заболевания характерно искривление плюснефалангового сустава первого пальца, по мере прогрессирования болезни происходит деформация других пальцев.
Содержание
Кто подвержен заболеванию
В группу риска развития вальгусной деформации входят такие категории людей:
- женщины. В частности, риск развития болезни увеличивается после 30 лет;
- люди с генетической предрасположенностью. Если в семье у родителей или родственников есть такое заболевание, риск появления у детей возрастает;
- люди, которые постоянно носят неудобную обувь. В таких случаях обувь сдавливает ногу, натирает, вызывает дискомфорт;
- люди, которые регулярно занимаются тяжелыми физическими упражнениями, дают постоянную нагрузку на нижние конечности;
- люди с избыточным весом;
- люди с гормональными сбоями, в том числе женщины после рождения ребенка или после наступления менопаузы;
- пациенты, которые страдают воспалительными процессами в суставном аппарате;
- люди, перенесшие травмы или неудачные хирургические вмешательства.
Вначале косточка, которая выпирает, кажется только косметическим дефектом, выглядит неэстетической. Спустя время возникает болевой синдром, происходит нарушение двигательной функции стопы. В результате происходит постепенное развитие артроза коленных и тазобедренных суставов, остеохондроза и иных патологических процессов в опорно-двигательном аппарате.
Причины
К причинам, которые могут вызвать вальгусную деформацию, относят:
- наследственную склонность;
- патологические процессы врожденного характера;
- ношение неправильно подобранной обуви, например, если носок слишком узкий, а каблук слишком высокий;
- травмы нижних конечностей различного характера;
- наличие лишнего веса;
- разновидности артрита, артроза, остеопороз или остеоартроз;
- наличие плоскостопия или косолапости;
- при слабости соединительнотканных и костных элементов;
- при нарушении процессов метаболизма;
- если есть сбои в гормональном фоне;
- если происходят возрастные дегенеративные процессы в костных и мышечных структурах в стопе;
- болезни нервной системы, которые сопровождаются нарушением иннервации;
- поражение периферической нервной системы на фоне развития вялого паралича или пареза.
Основная симптоматика проявляется выпуклостью возле большого пальца нижней конечности, отечностью, гиперемией или покраснением в этом участке. Также может утолщаться кожа, возникает постоянная ноющая боль. При попытке обуться боль усиливается.
Диагностика
Перед тем как определить, какой именно метод лечения подходит, врач должен обязательно провести предварительную диагностику. Она заключается в таких процедурах:
- визуальный осмотр;
- сбор анамнестических данных, определение симптоматической картины;
- рентгенография;
- компьютерная томография;
- магнитно-резонансная томография;
- подометрия;
- плантография.
Консервативное лечение
Вылечить эту патологию с помощью консервативной терапии можно только в том случае, если она находится на начальном этапе своего развития. Консервативное лечение предполагает использование таких методов:
- ношение ортопедических стелек, удобных туфель, сапог и ботинок. Они не должны сдавливать ногу, должны быть удобными;
- ношение бандажа;
- физиотерапевтические процедуры;
- лечебная физкультура;
- массаж.
Терапия вальгусной деформации стопы осуществляется под контролем врача-ортопеда или травматолога. Если искривление носит незначительный характер, консервативная терапия помогает остановить дальнейшее прогрессирование заболевания. Эффективным методом в консервативной терапии является использование специальных приспособлений — ортопедической стельки, ночной шины, межпальцевых прокладок.
Также врачом обязательно назначается физиотерапия, лечебная гимнастика пальцев. Если случай запущенный и болевой синдром выраженный, назначаются внутрисуставные инъекции гормональных медикаментозных средств. С помощью стероидов устраняется воспалительный процесс, уменьшается выраженность болевого синдрома. Также с помощью внутрисуставных инъекций удается снизить отечность.
Особенно важно ношение ортопедических изделий детям. В данном случае необходимо использовать специальную обувь с жесткими бортами, чтобы коррекция деформации была успешной. Выбирать ортопедические изделия нужно только по назначению врача. Самостоятельно такую обувь невозможно правильно подобрать, здесь нужно учитывать степень деформации.
Массаж также является эффективной процедурой. С его помощью восстанавливается тонус мышечного аппарата, улучшается микроциркуляция крови в пораженной области, восстанавливается состояние соединительнотканных элементов.
Обязательно нужно ежедневно выполнять специальную лечебную гимнастику. Ее должен показать врач-реабилитолог. Изначально упражнения нужно проводить под его руководством, после чего можно будет выполнять гимнастику в домашних условиях самостоятельно.
Оперативное лечение
Хирургическое вмешательство является целесообразным, только если консервативная терапия не принесла желаемого результата и если болезненные ощущения очень сильные. Основной задачей оперативного лечения является купирование болевого синдрома, возвращение всех функций стопы. Целесообразность использования такого метода определяется только лечащим врачом после предварительно проведенной диагностики и при неэффективности консервативных методов.
Просто удалить дефект невозможно. Нужно будет выполнять остеотомию плюсневых костей. Коррекция этого искривления выполняется путем иссечения выступающих костных тканей, также выполняется коррекция угла между плюсневыми костными тканями с помощью позиционирования первой плюсневой кости. В результате функция сустава должна полностью восстановиться.
Основными противопоказаниями к проведению хирургического лечения являются:
- наличие воспалительных и инфекционных процессов мягких тканей;
- патологии сосудов ног – варикозное расширение вен, тромбоз;
- дисфункции в системе свертываемости крови;
- декомпенсация систем организма, нарушение функций тяжелой степени.
После того как завершена операция, врач накладывает тугую повязку, с помощью которой ограничиваются движения. Далее нужно разработать индивидуальную схему восстановления. Ее задачей является полное восстановление функции сустава. Восстановление наблюдается уже через полтора месяца. В течение этого периода пациент проходит реабилитацию – выполняет специальные упражнения, проходит курс массажа и физиотерапевтических процедур.
Профилактика
Основными методами профилактики вальгусной деформации являются:
- правильное питание, ограничение в рационе солей и острых блюд, снижение количества углеводов и сахара;
- нужно регулярно выполнять гимнастические упражнения для ног, это поможет укрепить мышцы и связки;
- после трудного дня, проведенного на ногах, полезными будут такие процедуры, как массаж, теплая ванночка с травами или морской солью;
- ношение правильно подобранной обуви;
- использование ортопедических стелек;
- применение ортезов;
- при необходимости длительное время находиться на ногах, рекомендуется периодически проводить разминку.
С помощью правильно подобранного лечения можно остановить дальнейшее прогрессирование заболевания. Оперативное лечение поможет полностью избавиться от болезни. Благодаря профилактическим мероприятиям вероятность развития болезни существенно снижается.